Wśród lekarzy i fizjoterapeutów popularne jest stwierdzenie że prawie każdy miał, ma lub będzie miał problemy bólowe kręgosłupa. Statystyki mówią, że około 30-40% wizyt związanych z układem ruchu dotyczy bólów kręgosłupa. Dyskopatia (Rwa udowa, Rwa kulszowa, Rwa barkowa) jest jedną z najczęstszych przyczyn bólu kręgosłupa. Dotyczy uszkodzenia krążka międzykręgowego, które może prowadzić do ucisku na nerw rdzeniowy, co skutkuje zaburzeniami czucia, bólem i zaburzeniem pracy mięśni.
Dyskopatia może rozwinąć się w każdym segmencie posiadającym krążek międzykręgowy. Najczęściej jednak zmiany dotyczą odcinka szyjnego i lędźwiowego, rzadko odcinka piersiowego. Zdecydowana większość przypadków przepukliny jądra miażdżystego dotyczy krążka międzykręgowego pomiędzy kręgiem L4 i L5, bądź L5 i S1 (odcinek lędźwiowy).
Anatomia i uszkodzenia
Kręgosłup człowieka jest zbudowany z 33 kości – kręgów tworzących rusztowanie dla całego tułowia. Jest on podzielony na regiony: szyjny, piersiowy, lędźwiowy, krzyżowy, guziczny. Każdy odcinek posiada swoją naturalną krzywiznę w kształcie łuku (widoczną, gdy patrzymy na kręgosłup z boku). W odcinku szyjnym i lędźwiowym mamy lordozę (część wypukła krzywizny skierowana do przodu). W pozostałych odcinkach mamy kifozę (część wypukła skierowana do tyłu). Zadaniem krzywizn jest lepsza amortyzacja oraz lepszy rozkład obciążeń działających na kręgosłup.
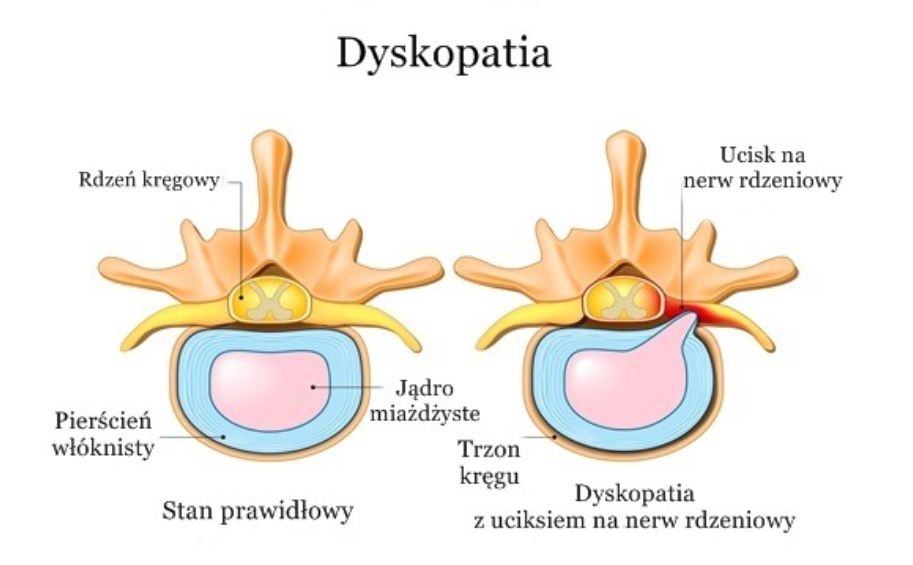
Z punktu widzenia biomechaniki bardzo istotnym elementem kręgosłupa są krążki międzykręgowe (zwane dyskami). W kręgosłupie mamy 22 krążki międzykręgowe. Znajdują się one pomiędzy kręgami. Pierwszy z nich jest między drugim a trzecim kręgiem szyjnym, ostatni natomiast między piątym kręgiem lędźwiowym, a kością krzyżową. Część zewnętrzną krążka to pierścień włóknisty zbudowany z licznych warstw włókien kolagenowych. Jego tylno-boczna cześć jest najcieńsza i tam też zdarzają się najczęstsze uszkodzenia.
Wnętrze krążka międzykręgowego wypełnione jest jądrem miażdżystym. Jądro zbudowane jest głównie z wody (około 80%), koloidów i mukoprotein. Wszystkie te składniki są scalane za pomocą włókien kolagenowych. Ponadto w skład krążka wchodzą chrzęstne blaszki, które oddzielają dyski od kręgów. Obie części nie są dokładnie oddzielone. Można powiedzieć, że każda z części przenika drugą. Krążki łączą trzony kręgów, a przez to umożliwiają kręgosłupowi wielokierunkowy ruch.
Genialna budowa dysków pozwala przez lata przenosić i amortyzować ogromne przeciążenia.
Za utrzymanie kręgosłupa w pozycji pionowej oraz ruchy w różnych płaszczyznach odpowiadają mięśnie kręgosłupa. Wyróżniamy mięśnie, które leżą powierzchownie i obejmują znaczną część kręgosłupa (ich napięcie możemy wyczuć) oraz mięśnie głębokie, które łączą ze sobą głównie sąsiadujące kręgi. Za prawidłową postawę w odcinku lędźwiowo-piersiowym oraz ochronę tego rejonu przed nadmiernymi przeciążeniami odpowiedzialny jest system stabilizacji. Należą do niego przede wszystkim: głęboko położony mięsień poprzeczny brzucha (jest dla odcinka lędźwiowo-krzyżowego pasem stabilizującym tułów), mięsień wielodzielny oraz mięśnie dna miednicy.
Krążki międzykręgowe mają szczególne unerwienie ponieważ tylko zewnętrzna część włókien pierścienia włóknistego jest unerwiona co powoduje, że pacjent zaczyna odczuwać objawy dopiero w momencie znacznego uszkodzenia. W sąsiedztwie krążków międzykręgowych z rdzenia kręgowego wychodzą nerwy rdzeniowe odpowiedzialne m.in. za czucie powierzchowne i pracę mięśni kończyn i tułowia.
Proces dyskopatii składa się z czterech etapów.
Etap pierwszy: Na etap pierwszy składa się degeneracja krążka, obejmująca zmiany strukturalne występujące wewnątrz dysku. W trakcie tego etapu dochodzi do pogorszenia uwodnienia krążka co obniża jego wysokość (wpływa to mocno na zaburzenie pracy kręgosłupa). W trakcie tego etapu uszkodzone zostają kolejne warstwy pierścienia włóknistego.
Etap drugi: Etap drugi to protruzja, zwana też wypukliną, gdzie jądro miażdżyste uszkadza się i zaczyna przenikać, przez pierścień włóknisty. W etapie drugim ciągłość pierścienia jest zachowana i pojawiają się pierwsze objawy bólowe (zazwyczaj tylko w obrębie pleców).
Etap trzeci: Etap trzeci to ekstruzją krążka międzykręgowego. Dochodzi wtedy do znacznego uszkodzenia dysku. W wyniku ogromnych sił jądro miażdżyste przerywa pierścień włóknisty.
Etap czwarty: W etapie czwartym dochodzi do dalszych uszkodzeń opisanych w etapie trzecim, Tym razem jednak dochodzi do przesunięcia uszkodzonej zawartości krążka międzykręgowego w kierunku kanału kręgowego. Skutkować to może, uszkodzeniem opon rdzenia kręgowego lub samego rdzenia w przypadku przepukliny centralnej. W przypadku przepukliny tylno-bocznej dochodzi do ucisku na nerw/nerwy rdzeniowe. Tego typu sytuacja jest najbardziej powszechna, jej skutkiem są objawy promieniujące w kierunku kończyny górnej lub dolnej (ból elektryzujący, zaburzenie czucia, drętwienie, skurcze, zaniki mięśniowe).
Proces uszkodzeń w dyskopatii możemy również sklasyfikować ze względu na kierunek przemieszczenia struktur uszkodzonego krążka międzykręgowego.
Istnieje 5 możliwych kierunków, przemieszczenia „materiału dyskowego” przy czym 2 pierwsze są zdecydowanie najczęstsze:
- Przemieszczenie tylno – centralne: daje konflikt między materiałem dyskowym a oponą twardą czyli strukturą położoną bezpośrednio za krążkiem międzykręgowym, która wyściela kanał kręgowy i jest bardzo dobrze unerwiona.
W odcinku lędźwiowym jej ucisk będzie objawiał się przede wszystkim bólem gdziekolwiek w obszarze od żeber w dół do kostek (zazwyczaj cały obszar lędźwi), w piersiowym będzie obejmował klatkę piersiową (przód i tył), a w szyjnym szyję i barki (do łopatek). Ból ten może występować po obydwu stronach kręgosłupa i w obydwu kończynach, może być bardziej odczuwalny po jednej ze stron. Ból oponowy w kończynie jest multisegmentalny czyli jego obszar nie pokrywa się z obszarem unerwienia konkretnego nerwu. Ostra przepuklina tylno-centralna objawia się niezwykle silnym bólem uniemożliwiającym ruch praktycznie we wszystkich kierunkach.
- Przemieszczenie tylno – boczne: daje konflikt pomiędzy materiałem dyskowym a nerwem rdzeniowym (tzw. rwy: kulszowa, udowa, barkowa). Objawy przepukliny tylno – bocznej zależą od stopnia ucisku nerwu. Jeśli uciśnięta jest tylko osłonka (zewnętrzna warstwa), to dominującym objawem będzie ból w obszarze unerwianym z tego poziomu. Kiedy ucisk postępuje pojawiają się dodatkowo parestezje (mrowienie), zaburzenia czucia i osłabienie mięśni unerwianych przez zajęty nerw.
Wyróżniamy dwa rodzaje przepuklin tylno – bocznych:
PPLP czyli pierwotna przepuklina tylno – boczna, która daje od razu objawy w obszarze i strukturach unerwianych z uciśniętego poziomu (objawy od razu w kończynie dolnej lub górnej)
SPLP czyli wtórną przepuklinę tylno – boczną, która powstała przez przemieszczenie się przepukliny tylno-centralnej w bok. W takim przypadku najpierw ból był w plecach, ale w pewnym momencie „zniknął” i pojawił się w kończynie.
Tego rodzaju przepukliny bardzo rzadko występują w odcinku piersiowym ze względu na jego specyficzną budowę anatomiczną.
- Przemieszczenie w przód (w kierunku brzusznym) – dotyczy głównie pacjentów młodych lub sportowców zawodowych poddanych ciężkim treningom.
- Przemieszczenie pionowe (wertykalne), tzw. dysk podwójnie wypukły powstaje w wyniku silnego urazu lub osłabienia struktury kręgów np. w przebiegu osteoporozy.
- Przemieszczenie koliste, które prowadzi do usztywnienia danego segmentu ruchowego (krążek i 2 sąsiednie kręgi), występuje z reguły u starszych pacjentów, którzy w ciągu życia bardzo obciążali się w ruchach ze skrętem tułowia (np. niektórzy sportowcy).
Objawy
Objawy dyskopatii mogą mieć różny charakter oraz lokalizację.
W przypadku dyskopatii bez ucisku na nerw
(zwanej Lumbago lub Korzonkami)
Objawy bólowe będą dotyczyć głównie pleców (zazwyczaj większy obszar bólu). Lokalizacja objawów będzie zależna od segmentu uszkodzenia. Dla segmentów szyjnych będzie to okolica głowy, odcinka szyjnego, obręczy barkowej oraz odcinka piersiowego. W przypadku odcinka piersiowego będzie to rejon dolnej części szyi, okolica międzyłopatkowa oraz górna część lędźwi. Natomiast w przypadku uszkodzeń dysku w odcinku lędźwiowym objawy oprócz odcinka lędźwiowego mogą sięgać do odcinka piersiowego i pośladków. Poza dolegliwościami bólowymi może pojawić się znaczna sztywność.
W przypadku dyskopatii z uciskiem na nerw rdzeniowy
(zwanej Rwą barkową, Rwą udową, Rwą kulszową)
Pojawia się promieniowanie bólu do kończyny górnej i łopatki (w przypadku dyskopatii odcinka szyjnego), pośladka, uda, łydki lub stopy (w przypadku dyskopatii odcinka lędźwiowego). W przypadku odcinka piersiowego ból promieniujący będzie opasywał klatkę piersiową (zbliżony przebieg do lokalizacji żebra). Dodatkowo pacjent może posiadać objawy takie same jak w dyskopatii ]=bez ucisku na nerw (dolegliwości w rejonie pleców).
W przypadku dyskopatii objawy zazwyczaj pojawiają się stopniowo (np. delikatny prąd promieniujący do nogi, skurcze łydek, drętwienie palca lub mrowienie w pośladku lub łopatce) jednakże u części pacjentów objawy o dużym nasileniu mogą się pojawić w ciągu jednego dnia.
Wielokrotnie u pacjentów z podobnym wynikiem badań obrazowych (Rezonans magnetyczny) istnieje różny charakter objawów. Część pacjentów odczuwa tylko ból i mrowienie. U innych pacjentów objawem dominującym są zaburzenie czucia (brak czucia w pewnej części kończyny) i skurcze mięśni. Natomiast, u innych głównym objawem może być brak siły mięśniowej i zaniki mięśniowe. Na tak różne objawy ma wpływ zróżnicowanie budowy anatomicznej oraz różna lokalizacja i stopień ucisku na nerw rdzeniowy (wpływa to na przewodnictwo nerwowe – szybkość przewodzenia impulsów nerwowych przepływających wzdłuż włókien nerwowych).
W przypadku dyskopatii odcinka lędźwiowego (rwa kulszowa lub udowa)
dolegliwości najczęściej skupią się na pośladku (uczucie igły lub wiercenia), pachwinie, bocznej lub tylnej części uda (ból elektryzujący, skurcze), bocznej lub tylnej części łydki (skurcze, ból elektryzujący). W przypadku stopy objawy mogą dotyczyć różnych jej rejonów (głównie zaburzenie czucia oraz ból, skurcze mięśniowe). U niektórych pacjentów pojawić się mogą zaburzenia w funkcjonowaniu zwieraczy oraz promieniowanie do narządów wewnętrznych.
W przypadku dyskopatii odcinka szyjnego objawy skupiają się najczęściej na łopatce (ból, drętwienie, zaburzenia czucia), ramieniu (ból elektryzujący, zaburzenia czucia), łokciu i przedramieniu (ból elektryzujący), dłoni (drętwienie palców).
W przypadku dyskopatii w fazie ostrej nasilenie objawów może wywołać nawet minimalny ruch. Problematyczna może być zmiana pozycji ciała lub wytrzymanie w jednej pozycji przez dłuższy czas. W fazie przewlekłej najtrudniejsze jest dłuższe siedzenie, stanie, chodzenie, kaszel i śmiech (wzrost ciśnienia powoduje podrażnienie dysku). Czasem objawy mogą być mniejsze z rana lecz po całym dniu mogą się nasilać. Często po przeciążeniach objawy nie pojawią się natychmiast a dopiero następnego dnia.
W przypadku dyskopatii w najgorszej sytuacji są pacjenci, którzy mają objawy neurologiczne do kończyny górnej lub dolnej. Sam ból kręgosłupa w odcinku szyjnym, piersiowym lub lędźwiowym rokuje lepiej. Duże objawy neurologiczne z kończyn wycofują się przez dłuższy okres czasu (od kilku tygodni do kilku miesięcy), niestety im większa przepuklina tym większe ryzyko nawrotu dolegliwości w przyszłości. Jeśli pacjent podczas procesu rehabilitacji nie zdobył wiedzy na temat profilaktyki przeciążeń i ergonomii w domu i pracy to niestety ryzyko nawrotu jest jeszcze większe.
Przyczyny
Na dyskopatie „pracuje się” miesiącami lub latami a moment pojawienia się bólu świadczy już o znacznym uszkodzeniu krążka międzykręgowego. Istnieje wiele czynników, które mają wpływ na pojawienie się dyskopatii.
Głównym czynnikiem powstania dyskopatii są nieprawidłowe nawyki ruchowe w domu i pracy. W przypadku odcinka szyjnego i piersiowego będzie to przede wszystkim „garbienie się” czyli opuszczanie głowy (głowa waży aż 4-5 kg.) oraz barków do przodu. Natomiast w przypadku odcinka lędźwiowego będzie to siedzenie w pozycji „zwieszonej” (odcinek lędźwiowy wypchnięty do tyłu) oraz niewłaściwe schylanie się i dźwiganie (z prostych kolan przy wypchniętym do tyłu odcinku lędźwiowym). Wszystkie te złe nawyki powodują powstanie niekorzystnych sił, które wpływają na uszkodzenie krążków międzykręgowych.
Kolejnym czynnikiem, który sprzyja powstaniu dyskopatii jest sztywność mięśniowo-stawowa. Każde sąsiadujące ze sobą kręgi tworzą stawy międzykręgowe. Dzięki ich ruchomości możliwe są ruchy kręgosłupa we wszystkich kierunkach. Niestety w wyniku braku odpowiedniej aktywności ruchowej dochodzi do postępującej sztywności kręgosłupa. To samo się dotyczy obręczy barkowej oraz obręczy biodrowej. W takiej sytuacji przeciążenia dnia codziennego zamiast rozłożyć się na większy rejon kumulują się w newralgicznych segmentach powodując powstanie dyskopatii. Ponadto w wyniku obecnego trybu życia (praca siedząca, bierny odpoczynek, brak regularnej aktywności fizycznej) dochodzi do gorszego ukrwienia i uwodnienia krążków międzykręgowych, stawów oraz mięśni. Wśród pacjentów największą grupą zawodową są: pracownicy wykonujący ciężką pracę fizyczną, kierowcy, programiści, urzędnicy i inne osoby wykonujące pracę w pozycji siedzącej.
Kolejnym czynnikiem sprzyjającym dyskopatii są duże obciążenia kręgosłupa. Do takiej sytuacji dochodzi podczas dźwigania dużych i ciężkich gabarytów. Podobna sytuacja ma miejsce w sporcie zawodowym. W przypadku sportowców wykonuje się, bardzo intensywny trening, którego celem nie jest poprawa zdrowia a tylko ukierunkowanie się na wynik sportowy.
W przypadku dyskopatii wiek i waga nie odgrywają kluczowej roli. Starzenie co prawda wpływa na pogorszenie elastyczności stawów a nadwaga wpływa niekorzystnie na funkcję całego organizmu, ale wśród pacjentów jest również wielu szczupłych 20-30 latków.
Diagnostyka
Diagnostyka powinna obejmować dokładny wywiad (historia choroby oraz aktualne objawy). Następnie konieczne jest badanie ruchomosci kręgosłupa i stawów obwodowych. W przypadku dyskopatii konieczne jest również badanie neurologiczne służące ocenie zaburzeń układu nerwowo-mięśniowego. W celu potwierdzenia diagnozy konieczne jest wykonanie diagnostyki obrazowej. W przypadku dyskopatii badaniem z wyboru jest rezonans magnetyczny (MR). Rezonans magnetyczny pozwala na precyzyjną analizę uszkodzeń w tym uszkodzenia krążka międzykręgowego. Ponadto lekarz może zlecić inne badania jak TK (Tomografia komputerowa) lub EMG (Elektromiografia).
Diagnostyka różnicowa
W celu skutecznego leczenia dyskopatii niezbędne jest wykluczenie innych przyczyn dolegliwości, które dają zbliżone objawy. W przypadku dyskopatii należy wykluczyć: przeciążenia mieśniowo-powięziowe, zblokowania stawów: międzykręgowych, żebrowo-kręgowych, krzyżowo-biodrowych (w przypadku odcinka lędźwiowego), obręczy barkowej (w przypadku odcinka szyjnego). Ponadto wszelkie złamania i pęknięcia w obrębie kręgosłupa, stenozę kanału kręgowego, zmiany zwyrodnieniowe, choroby o podłożu reumatologicznym, bóle rzutowane z narządów wewnętrznych oraz chorobę nowotworową.
Leczenie
Leczenie dyskopatii możemy porównać do gojenia rany. Z tym, że tu rana jest poważniejsza i trudniejsza do gojenia (cały czas miejsce uszkodzenia krążka międzykręgowego jest drażnione poprzez ruch). Dodatkowo objawy dyskopatii zwiększają się pod wpływem wzrostu ciśnienia w jamie brzusznej (dźwiganie ciężkich przedmiotów, kichanie lub kaszel). Wszystkie te czynniki wpływają na trudność leczenia.
W przypadku dyskopatii stopień nasilenia objawów decyduje o strategii leczenia. W przypadku braku wskazań do leczenia operacyjnego (kilkumiesięczna nieskuteczna rehabilitacja, zaburzenia zwieraczy, niedowład mięśniowy) powinno nastąpić rozpoczęcie leczenia zachowawczego (rehabilitacja).
Terapię warto rozpocząć od rozluźnienia mięśniowo-powięziowego rejonu uszkodzenia. Dodatkowo pomocne może być rozluźnienie rejonów odległych, które mogą w sposób pośredni przyczyniać się do powstania dolegliwości. Rozluźnienie tkanek miękkich przyspieszy proces regeneracji tkanek, poprawi krążenie oraz mobilność stawową. W stanach ostrych tego typu terapia musi być bardzo delikatna i wykonywana tylko przez doświadczonych fizjoterapeutów, którzy wybiorą odpowiednią pozycję do terapii i jej intensywność W zależności od nasilenia dolegliwości fizjoterapeuta powinien udzielić podstawowych wskazówek dotyczących wyboru.
Wraz z rozpoczęciem rehabilitacji kluczowa będzie profilaktyka. Fizjoterapeuta powinien przekazać wskazówki na temat pozycji przeciwbólowej, ergonomii postawy oraz zachowania w sytuacjach codziennych. Wskazówki powinny być indywidualnie ze względu na różnorodność dysfunkcji dodatkowych pacjenta.
Podczas procesu rehabilitacji kluczowa będzie także praca nad stabilizacją. Jest to bardzo ważny element terapii bowiem dąży on do trwałej zmiany nieprawidłowej sylwetki pacjenta. Jeśli nie wpłyniemy na nieprawidłową postawę to objawy mogą wracać. W przypadku ćwiczeń stabilizacji kluczowe jest osiągnięcie prawidłowej pozycji głowy, obręczy barkowej, wydechowego ustawienia klatki oraz neutralnej pozycji odcinka lędźwiowego. Terapia powinna brać również pod uwagę poprawę stabilizacji centralnej. Stabilizacja centralna to kontrola mięśni głębokich tułowia odpowiedzialnych za „centrum” naszego ciała (regionu miedniczno-lędźwiowego) zarówno w warunkach statyki jak i dynamiki. Bardzo istotna będzie także praca nad wyrównaniem dysbalansu mięśniowego (rozluźnienie i rozciągnięcie mięśni przeciążonych a wzmocnienie osłabionych).
Jeśli dyskopatia przebiega z uciskiem na struktury nerwowe to istotna będzie terapia obwodowego układu nerwowego tzw. neuromobilizacja. Fizjoterapeuta ocenia przesuwalność struktur nerwowych, jeśli testy wskażą nieprawidłowości to powinna się rozpocząć terapia polegająca na poprawie ślizgu nerwu w stosunku do struktur go otaczających.
W stanie przewlekłym w przypadku ograniczenia ruchomości segmentów znajdujących się powyżej i poniżej uszkodzonego krążka międzykręgowego konieczna może być poprawa zakresów ruchomości. W przypadku kręgosłupa kluczowa jest właściwa ruchomość wszystkich jego odcinków oraz obręczy barkowej i biodrowej. Należy pamiętać, że ograniczenie jednego segmentu zawsze będzie wpływało niekorzystnie na sąsiedni. Dla poprawy ruchomości konieczna może być terapia manualna jak i ćwiczenia (indywidualnie dobrane przez fizjoterapeutę do obecnych możliwości). Ćwiczenia powinno się rozpocząć w pozycji leżącej, w której obciążenia, kręgosłupa są najmniejsze.
Gdy objawy znacznie ustąpią i ucisk na nerw jest znikomy warto wdrożyć także ćwiczenia siłowo – wytrzymałościowe. Ćwiczenia te wpłyną na poprawę stabilizacji oraz będą korzystnie stymulować stawy do produkcji niezbędnej mazi stawowej. Pomocny w tym przypadku może być rower stacjonarny, basen, oraz regularne ćwiczenia ogólnousprawniające dobrane przez fizjoterapeutę (odpowiednie do obecnego stopnia dysfunkcji).
W przypadku leczenia pacjenta w stanie ostrym bardzo często niezbędna jest farmakoterapia. Zazwyczaj lekarze przepisują serię leków przeciwzapalnych i przeciwbólowych czasem leki na rozluźnienie mięśni. Należy jednak pamiętać, że najlepsze efekty w stanie ostrym daje połączenie farmakoterapii, profilaktyki oraz właściwej fizjoterapii.
Fizykoterapia
Fizykoterapia w przypadku dyskopatii będzie stanowiła uzupełnienie terapii zachowawczej lub leczenia pooperacyjnego. Jej celem jest obniżenie bólu, rozluźnienie napiętych mięśni oraz pobudzenie struktur do jak najszybszego gojenia. Należy pamiętać jednak, że istnieją liczne przeciwwskazania do wykonywania zabiegów fizykoterapii w rejonie odcinka szyjnego (położenie rdzenia przedłużonego mózgu oraz móżdżku). Dobór zabiegów zależy też od stanu pacjenta (zupełnie inne zabiegi powinny być w stanie ostrym i przewlekłym). W przypadku braku przeciwwskazań korzystne może być zastosowanie: elektroterapii, ultradźwięków, laseroterapii, magnetoterapii, termoterapii lub hydroterapii (kąpiele wirowe).
Zaopatrzenie ortopedyczne
W przypadku dyskopatii odcinka szyjnego kręgosłupa zaopatrzenie może mieć rolę wspomagającą. W odcinku szyjnym w stanie ostrym gdy trudno o złagodzenie objawów korzystny może być kołnierz ortopedyczny. Może on chwilowo pomóc trzymać głowę w pionie i uniemożliwić jej skrajne ruchy (skrajne ruchy mogą nasilać ucisk na nerw). Niestety kołnierz można nosić tylko przez krótki okres czasu (maksymalnie kilka godzin dziennie i tylko w momentach największych przeciążeń). Dodatkowo leczenie można uzupełnić prostotrzymaczem lub popularnym „pajączkiem”. Pomoce te mają swoje ograniczenia (brak regulacji oraz indywidualnego ustawienia przez fizjoterapeutę) jednakże, w pewnych sytuacjach dają dodatkową korzystną stymulację (czuciową), która pomaga trzymać i zapamiętać prawidłową postawę. Korzystne może być również stosowanie poduszki ortopedycznej.
W przypadku dyskopatii w odcinku lędźwiowym korzystne może być stosowanie pasów stabilizujących oraz sznurówek. Tak jak w przypadku zaopatrzenia odcinka szyjnego tu również należy pamiętać by używać tego zaopatrzenia tylko w momentach największych przeciążeń, maksymalnie przez kilka godzin dziennie.
Ciekawą pomocą są również wszelkiego rodzaju fotele ergonomiczne do pracy i do domu oraz poduszki lędźwiowe do samochodu Dobrze dopasowany fotel może zmniejszyć przeciążenia dnia codziennego i wpłynąć na złagodzenie objawów bólowych.
W przypadku stosowania jakichkolwiek pomocy ortopedycznych należy pamiętać, że powinny one być tylko uzupełnieniem terapii, która wpływa na trening naszego aktywnego (właściwego) systemu stabilizacji.
Leczenie operacyjne
W przypadku dyskopatii jest kilka objawów, w których literatura mówi o bezwzględnym wskazaniu do zabiegu operacyjnego. Są to zaburzenia pracy zwieraczy, niedowłady mięśniowe oraz kilkumiesięczna rehabilitacja (właściwie przeprowadzona) nie dająca poprawy. W rzeczywistości można się spotkać z wieloma różnymi przypadkami. Są pacjenci, którzy mieli „opadniętą stopę” (niedowład mięśni prostowników stopy spowodowany znacznym uciskiem na nerw) i wrócili do pełni sił poprzez fizjoterapię. Są również pacjenci z niewielkimi objawami neurologicznymi, którzy szybko chcieli pozbyć się bólu i bez rehabilitacji poddali się operacji. Strategia postępowania jest zawsze indywidualna i zależy od doświadczenia neurochirurga, neurologa i fizjoterapeuty. Oczywiście przy braku współpracy powyższych specjalistów trudno mówić o wybraniu najlepszej opcji. Oczywiście decyzja o leczeniu zachowawczym w przypadku znacznych objawów neurologicznych jest ryzykowna i dopuszczalna tylko w przypadku cierpliwego i zaangażowanego pacjenta prowadzonego przez doświadczonego fizjoterapeutę.
Obecnie istnieje bardzo wiele różnych rodzajów zabiegów, od mniej do bardziej inwazyjnych. Decyzję o wyborze odpowiedniej metody podejmuje neurochirurg biorąc pod uwagę charakter objawów, choroby towarzyszące oraz analizę diagnostyki obrazowej. Przebieg rehabilitacji po zabiegu będzie zawsze indywidualny ponieważ zależy od wielu czynników. Decyzje o doborze ćwiczeń, pionizacji i momentu powrotu do aktywności dnia codziennego powinni wspólnie podejmować lekarz wraz z fizjoterapeutą. Głównymi celami będzie poprawa stabilności oraz siły w obrębie całego kręgosłupa.
Rokowania
W przypadku dyskopatii rokowania są zależne od objawów pacjenta i obrazu rezonansu magnetycznego. W przypadku braku objawów neurologicznych zastosowanie właściwej terapii powinno przynieść dobre rezultaty. W przypadku znacznych objawów neurologicznych lekarz wraz z pacjentem muszą podjąć decyzję o wyborze leczenia. Rehabilitacja wiążę się z poprawą funkcji kręgosłupa oraz wdrożeniem profilaktyki. Proces ten jednak wymaga czasu (leczenie może potrwać od kilku tygodni do kilku miesięcy). W przypadku zabiegu operacyjnego objawy ustępują szybko, jednak jeśli pacjent nie rozpocznie ćwiczeń i nie zacznie postępować według zasad ergonomii to może go czekać kolejna operacja (znaczne ryzyko, szczególnie w przypadku odcinka lędźwiowego). Ponadto należy zdać sobie sprawę, że podczas zabiegów inwazyjnych dochodzi do uszkodzeń tkanek miękkich (krótkie mięśnie stabilizujące i więzadła). Wpływać to może na pogorszenie lokalnej stabilności w operowanym odcinku kręgosłupa.
Nie ma jednej idealnej strategi leczenia. Wydaję się jednak, że w większości przypadków (oprócz bezwzględnych wskazań do operacji) leczeniem z wyboru powinna być fizjoterapia, profilaktyka przeciążeń i farmakoterapia, a przy braku skuteczności dopiero leczenie operacyjne.
Zachęcam do komentowania i zadawania pytań pod artykułem!
Przemek

Jestem fizjoterapeutą i propagatorem zdrowego stylu życia. Moim celem nr 1 jest powrót pacjentów do sprawności. Pisząc i nagrywając dla Was materiały staram się wskazać właściwą drogę do zdrowia i pokazać ile zależy od Ciebie!






Witam, jestem 2 tygodnie po endoskopii – disektomii L4L5 prawostronna zewnątrz otworowa z dostępu bocznego. Po 2 dniach już w domu, pojawił się ból, słabe drętwienia i mrowienia w stanie spoczynku. Problemów z chodzeniem nie było. Z każdym dniem, a raczej nocą ból się nasilał, zaczęłam brać leki przeciwbólowe. Ból jest rwący, ciągnący, czasami kłujący w prawej nodze w łydce ze strony zewnętrznej. Nie mogę spać, w dzień też pobolewa. Proszę o radę i możliwe wyjaśnienia. Co mam robić?