Zwyrodnienie kręgosłupa to przewlekłe, postępujące schorzenie, które znacznie obniża jakość życia. To właśnie ta choroba jest najczęstszą przyczyną dolegliwości bólowych w obrębie kręgosłupa. Zmiany zwyrodnieniowe są związane z przedwczesnym zużyciem i deformacją tkanek, które tworzą funkcjonalne połączenia w obrębie kręgosłupa. Zwyrodnienie kręgosłupa dotykać mogą różne struktury, m. in. dotyczą trzonów kręgów, krążka międzykręgowego, wyrostków kolczystych (choroba Baastrupa), więzadeł, stawów międzywyrostkowych oraz stawów znajdujących się na tylno-bocznych powierzchniach trzonów kręgów C4-C7 (tzw. Luschki). Zmiany zwyrodnieniowe kręgosłupa występują u ponad połowy populacji po 55. roku życia, a wśród osób po 65. roku życia praktycznie u wszystkich. Początek zmian zwyrodnieniowych występuję już pomiędzy 30 a 40 rokiem życia.
Anatomia i uszkodzenia
Kręgosłup podzielony jest na odcinki: szyjny, piersiowy, lędźwiowy, krzyżowy oraz guziczny. Kości występujące w kręgosłupie to kręgi. W odcinku szyjnym jest ich 7, w piersiowym 12, w lędźwiowym 5. W odcinku krzyżowym jest ich 5, jednak zrastają się w kość krzyżową. W odcinku guzicznym jest ich od 4-5 i także zrastają się w jedną kość – kość guziczną. Pomiędzy kręgami występują krążki międzykręgowe, działające jak amortyzatory, ułatwiając wszelkie ruchy.
Krążki międzykręgowe, układ kostno-stawowy (kręgi, torebki stawowe, więzadła) stanowią tunel chroniący rdzeń kręgowy jak i nerwy rdzeniowe przed uszkodzeniem. Nerwy rdzeniowe wychodzą z prawie każdego segmentu kręgosłupa. Po wyjściu z kręgosłupa łączą się tworząc sploty nerwowe. Ze splotu wychodzą różne nerwy, które są odpowiedzialne za czucie i ruchomość kończyn i tułowia.
Nadmierne przeciążenia stawów kręgosłupa przyczyniają się m. in. do zwiększenia sił nacisku na powierzchnie stawowe a także prowadzą do nierównomiernego rozkładu obciążeń. Czynniki te z czasem zapoczątkowują chorobę zwyrodnieniową. W jej wyniku dochodzi do szeregu zaburzeń biomechanicznych, fizykochemicznych dotyczących właściwości chrząstki oraz pozostałych tkanek stawowych.
Chrząstka stawów międzykręgowych (szklista) jest rodzajem tkanki łącznej. Niestety chrząstka ma ograniczone możliwości odżywiania. Do chrząstki nie dochodzą tętnice, nie ma w niej naczyń limfatycznych. Odżywiana jest ona w głównym stopniu przez płyn stawowy jak i w mniejszym stopniu dzięki substancjom pokarmowym z kości. Budowa i funkcja chrząstki nie pozwala na proces gojenia bądź regeneracji. Żywotność komórek chrząstki szklistej znajdujących się głęboko w tkance, zwanych chondrocytami wraz z wiekiem jak i rozwojem tkanki spada. W wyniku tego procesu komórki te ulegają degradacji, a to pogarsza ich mechaniczne właściwości.
Niewielkie zdolności regeneracyjne wykazywane przez chrząstkę szklistą, doprowadzają do sytuacji, gdzie w miejscu uszkodzenia zostaje ona zastępowana chrząstką włóknistą, która posiada gorsze własności biomechaniczne. Wtedy to podchrzęstna warstwa kostna przenosi obciążenia (stąd wynika ból, bo tkanka podchrzęstna jest unerwiona w przeciwieństwie do chrząstki szklistej) a zarazem ulega pogrubieniu.
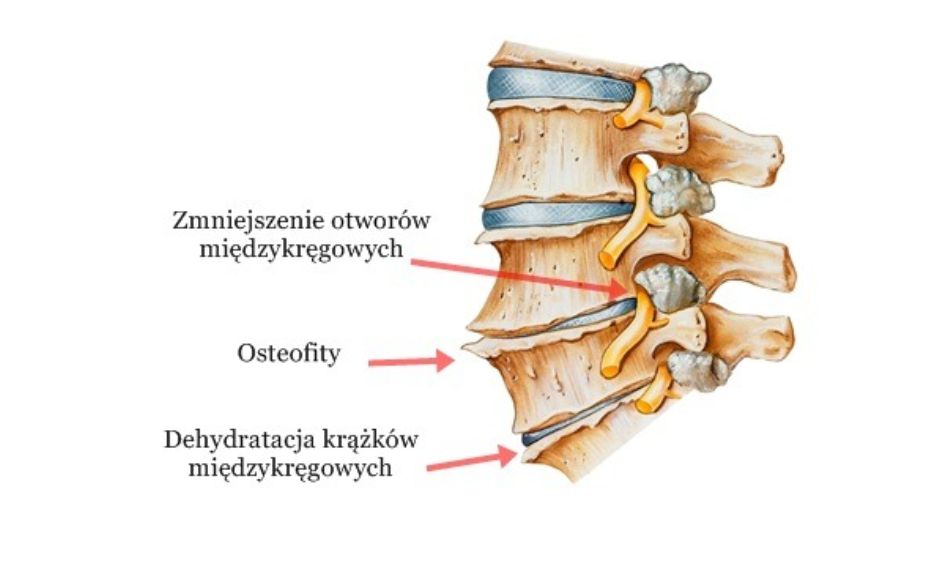
Zwyrodnienie kręgosłupa obejmuje wszystkie struktury, które tworzą staw: podchrzęstną warstwę kości, torebkę stawową, więzadła oraz mięśnie. W wyniku zmian zwyrodnieniowych kręgi ulegają deformacji. Ich struktura staje się nierówna, tworzą się wyrośla kostne (osteofity), dochodzi do zwapnień w obrębie więzadeł, torebki stawowej oraz mięśni. Ponadto dochodzi do zmiany ustawienia kręgów w przestrzeni (zmniejszenie przestrzeni pomiędzy kręgami oraz przesunięcia w kierunku przednio-tylnym), co zmniejsza możliwości przenoszenia obciążeń.
Całkowite zahamowanie procesu zwyrodnieniowego nie jest możliwe, natomiast leczenie zachowawcze może złagodzić objawy i spowolnić proces niszczenia stawu.
Objawy
W przypadku choroby zwyrodnieniowej kręgosłupa głównym objawem jest ból. Początkowo może się on pojawiać tylko po wysiłku, z czasem podczas ruchu, w przypadku zmian zaawansowanych w spoczynku. W przypadku zwyrodnień dolegliwości bólowe mogą się pojawić po długim odpoczynku (szczególnie po nocy), do poprawy dochodzi często po rozruszaniu się. Ruch poprawia: ukrwienie, produkcję mazi stawowej oraz elastyczność układu mieśniowo-stawowego.
Kolejnym objawem zwyrodnienia kręgosłupa jest sztywność. Duża grupa osób ma bardzo niską aktywność ruchową (co prawda wiele osób jeździ na rowerze lub spaceruje lecz są to ćwiczenia ukierunkowane głównie na pracę rąk i nóg). Niestety mało osób poświęca czas na ćwiczenia poprawiające ruchomość kręgosłupa. Taka sytuacja powoduje zwiększoną sztywność i częste „zblokowania” stawów międzykręgowych powodujących bolesne ograniczenie ruchu.
Zmiany zwyrodnieniowe w różnych segmentach kręgosłupa mają również swoje charakterystyczne objawy:
W odcinku szyjnym
Odcinek szyjny jest odcinkiem o dużym zakresie ruchu, gdzie kumuluje się wiele przeciążeń. Taka sytuacja sprzyja powstaniu zmian zwyrodnieniowych. Oprócz bolesności typowym objawem jest duża sztywność (szczególnie na przejściu odcinka szyjnego w piersiowy), która może się objawiać bólem przy skręcie głowy do boku oraz podniesieniu głowy do góry.
W przypadku zaawansowanych zmian zwyrodnieniowych w odcinku szyjnym mogą pojawić się dodatkowe objawy. Pierwszym z nich jest zwiększone ryzyko powstania dyskopatii (najczęściej w segmentach C4-C5, C5-C6 oraz C6-C7). Dodatkowo pojawiają się deformacje kostne (osteofity), które wpływają na zmniejszenie otworów międzykręgowych i możliwy ucisk na nerw. Konsekwencją tego są objawy neurologiczne (drętwienie, ból palący, prąd, zaburzenia czucia, osłabienie mięśniowe) w obrębie obręczy barkowej, ramienia, przedramienia lub dłoni. Zmiany zwyrodnieniowe mogą także utrudnić przepływ krwi w obrębie tętnic kręgowych, co może się przyczyniać do powstania bólu i zawrotów głowy.
W odcinku piersiowym
Odcinek piersiowy charakteryzuje się dużą stabilnością ze względu na połączenia kręgów z żebrami (w celu ochrony delikatnych narządów wewnętrznych). Oprócz bolesności zmiany zwyrodnieniowe w odcinku piersiowym wpływają na powstanie ograniczenia ruchomości i sztywności. W niektórych przypadkach dochodzi do zrośnięcia się ze sobą poszczególnych kręgów. Dodatkowo zmiany zwyrodnieniowe w połączeniach żebrowo-kręgowych będą wpływały na ograniczenie ruchomości klatki piersiowej co wpływa negatywnie na działanie układu oddechowego. Ponadto sztywność odcinka piersiowego zawsze będzie wpływała na zwiększenie przeciążeń w odcinku szyjnym i lędźwiowym kręgosłupa.
W odcinku lędźwiowym
Odcinek lędźwiowy to segment, w którym najczęściej występują zmiany zwyrodnieniowe. Jest to związane z ogromną liczbą przeciążeń tego odcinka. Oprócz dolegliwości bólowych typowa jest sztywność po długim odpoczynku (szczególnie po nocy). Często sztywność sprzyja częstym zblokowaniom stawowym, które objawiają się bardzo dużą bolesnością przy każdym niewielkim ruchu oraz problemem z wyprostowaniem się. Ponadto zmiany zwyrodnieniowe mogą sprzyjać powstaniu dyskopatii (uszkodzenie krążka międzykręgowego). Może to powodować ucisk na struktury nerwowe czego konsekwencją są objawy neurologiczne (drętwienie, ból palący, prąd, zaburzenia czucia, osłabienie mięśniowe) w obrębie pośladka, uda, łydki lub stopy.
Przyczyny
Istnieje bardzo wiele przyczyn powstania zmian zwyrodnieniowych. Najbardziej powszechną z nich są wszelkie zmiany przeciążeniowe. Najczęściej dotyczą one odcinka lędźwiowego i szyjnego. W przypadku odcinka szyjnego przeciążenia są wywoływane nieprawidłową postawą (zgarbiona sylwetka z opuszczoną głową i barkami wysuniętymi do przodu). W przypadku odcinka lędźwiowego to nieprawidłowa pozycja siedząca (postawa zwieszona z lędźwiami wypchniętymi do tyłu), schylanie z wyprostowanymi kolanami oraz dźwiganie ciężkich przedmiotów. Im dłuższy czas przebywania w nieprawidłowej pozycji lub wykonywania nieprawidłowych ruchów tym wcześniej mogą się pojawić zmiany zwyrodnieniowe.
Do powstania zmian zwyrodnieniowych mogą przyczynić się wszelkie urazy i anomalie anatomiczne kręgosłupa. Złamania, skręcenia, zwichnięcia stawów, kręgozmyk niosą za sobą trwałą zmianę biomechaniki kręgosłupa. Powoduje to zmianę obciążeń i często szybsze zużywanie się powierzchni stawowych.
Kolejnym czynnikiem, który sprzyja powstaniu zwyrodnienia kręgosłupa jest asymetria. W przypadku skrzywienia kręgosłupa (skolioza) lub zaburzeń ukształtowania krzywizn kręgosłupa (lordoza, kifoza) kręgosłup ma mniejsze zdolności przyjmowania zwiększonych obciążeń co wpływa na jego szybsze zużywanie się.
Bardzo istotnym czynnikiem, który ma wpływ na powstanie choroby zwyrodnieniowej jest pozom aktywności ruchowej. W przypadku braku korzystnej aktywności ruchowej dochodzi do niewielkiej produkcji mazi stawowej oraz postępującej sztywności, co wpływa na powstanie powolnych zmian degeneracyjnych. Co ciekawe w przypadku nadmiernej ruchomości kręgosłupa (hipermobilność stawowa lub sport zawodowy) również może dojść do powstania wczesnych zmian zwyrodnieniowych. Taka sytuacja jest wynikiem obrony organizmu przed wielokrotnym przekraczaniem fizjologicznych zakresów ruchomości stawów.
Jedne z ostatnich czynników to: wiek i tryb życia. Pogorszenie odżywienia tkanek, mała ilość ruchu, mniej wartościowa dieta oraz otyłość nie sprzyjają utrzymaniu prawidłowej funkcji stawów. Wiek sprzyja również powstaniu wielu chorób układowych, które dodatkowo mają niekorzystny wpływ na ogólną kondycję organizmu.
Diagnostyka
Diagnostyka powinna obejmować dokładny wywiad (historia choroby, schorzenia współistniejące oraz aktualne objawy). Nąstepnei konieczne jest badanie ruchomosci stawów mające na celu wykrycie segmentów o zaburzonej ruchomości. Ważne jest również badanie tkanek miękkich w bolesnej okolicy kręgosłupa oraz w innych rejonach układu ruchu, które mogą mieć pośredni wpływ na powstanie dolegliwości.
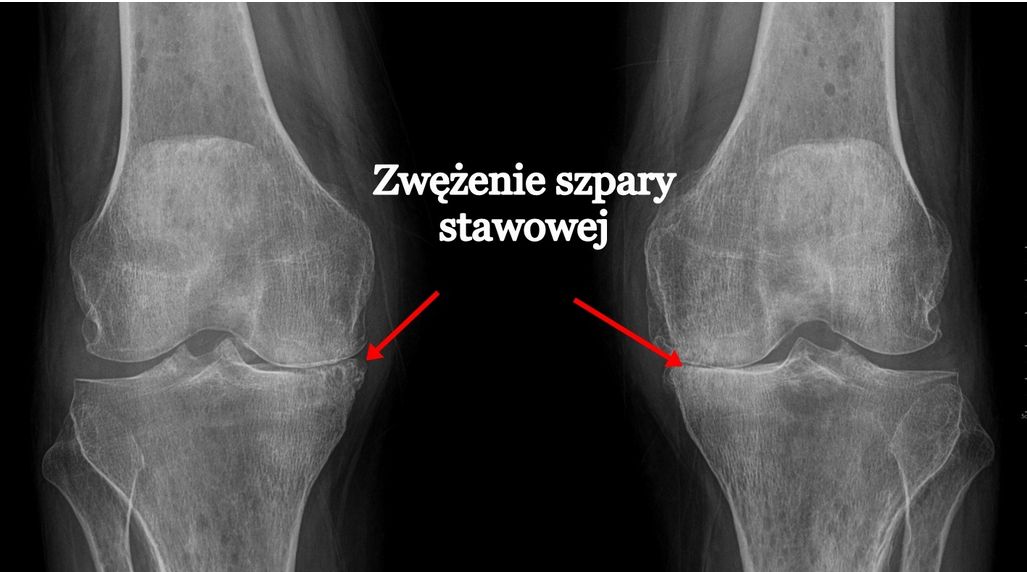
Dla uzupełnienie diagnostyki niezbędne są badania obrazowe. Zazwyczaj pierwszym badaniem z wyboru jest RTG (zdjęcie rentgenowskie). W badaniu RTG można zauważyć osteofity. Są to kostne wyrośla deformujące strukturę kręgów. Jeśli osteofity kręgów sąsiadujących się połączą, to dochodzi wtedy do usztywnienia segmentu ruchowego. Inne zmiany jakie możemy zaobserwować w obrazie RTG to zwężenie szpar stawowych, zwężenie przestrzeni międzykręgowych, zwapnienia krążką międzykręgowego oraz zniekształcenia otworów międzykręgowych. W przypadku wystąpienia objawów neurologicznych takich jak drętwienie, mrowienie diagnostyka zostaje rozszerzona o badanie neurologiczne, a także uzupełniona o rezonans magnetyczny (MR). W uzasadnionych przypadkach lekarz może zlecić wykonanie innych badań tj. tomografia komputerowa (TK) oraz badanie przepływów tętnic szyjnych.
Diagnostyka różnicowa
W celu skutecznego leczenia niezbędne jest wykluczenie innych przyczyn dolegliwości. W przypadku zmian zwyrodnieniowych należy wykluczyć: przeciążenia mieśniowo-stawowe, dyskopatię, wszelkie choroby na tle zapalnym, promieniowanie bólu z narządów wewnętrznych oraz chorobę nowotworową.
Leczenie
W przypadku braku przeciwwskazań do leczenia należy rozpocząć proces rehabilitacji. Terapię warto rozpocząć od rozluźniania mięśniowo-powięziowego odcinka kręgosłupa dającego największe objawy bólowe. Dodatkowo pomocne może być rozluźnienie odległych rejonów, które mogą w sposób pośredni przyczyniają się do powstania dolegliwości. Rozluźnienie tkanek miękkich przyspieszy proces regeneracji tkanek, poprawi krążenie oraz mobilność stawową.
W przypadku ograniczenia ruchomości oraz sztywności konieczna może być poprawa zakresów ruchomości. Do tego celu wykorzystać można zarówno ćwiczenia jak i terapię manualną, która poprawi elastyczność torebek stawowych oraz tkanek okołostawowych. W przypadku dużych zmian zwyrodnieniowych i zaawansowanego wieku poprawianie zakresu ruchomości, u niektórych pacjentów może nie być już wskazane (może nasilać objawy).
W celu odżywienia powierzchni stawowych istotny jest ruch. Ruch będzie powodował stymulację produkcji mazi stawowej, która zmniejsza codzienne przeciążenia. Pomocny w tym przypadku może być rower stacjonarny, basen, oraz regularne ćwiczenia dobrane przez fizjoterapeutę (odpowiednie do obecnego stopnia dysfunkcji).
Podczas rehabilitacji istotna będzie praca nad stabilizacją. W przypadku ćwiczeń stabilizujących kluczowe jest osiągnięcie prawidłowej pozycji głowy, obręczy barkowej, wydechowego ustawienia klatki oraz neutralnej pozycji odcinka lędźwiowego. Terapia powinna skupić się również na poprawie stabilizacji centralnej. Stabilizacja centralna to kontrola mięśni głębokich tułowia odpowiedzialnych za „centrum” naszego ciała (regionu miedniczno-lędźwiowego). Bardzo istotna będzie również praca nad wyrównaniem dysbalansu mięśniowego (rozluźnienie i rozciągnięcie mięśni przeciążonych a wzmocnienie osłabionych).
Dla utrzymania efektów terapii bardzo ważna jest profilaktyka. Należy w każdych warunkach pamiętać o właściwych nawykach. Chodzi tu głównie o utrzymanie prawidłowej postawy podczas pozycji stojącej, siedzącej oraz prawidłowych nawyków podczas schylania się i dźwigania. W miarę możliwości warto odpoczywać w pozycji leżącej, w której siły grawitacji działające na kręgosłup są znacznie mniejsze.
Fizykoterapia
Fizykoterapia w przypadku choroby zwyrodnieniowej kręgosłupa będzie stanowiła uzupełnienie terapii. Jej celem jest obniżenie bólu, rozluźnienie napiętych mięśni oraz pobudzenie tkanek do jak najszybszego gojenia. Należy pamiętać jednak, że istnieją liczne przeciwwskazania do wykonywania zabiegów fizykoterapii w rejonie górnego odcinka szyjnego (bliskie położenie rdzenia przedłużonego oraz móżdżku). Aby uzyskać poprawę korzystne może być zastosowanie: elektroterapii, ultradźwięków, laseroterapii, termoterapii (okłady ciepłe), fototerapii (lampy rozgrzewające), hydroterapii (kąpiele wirowe).
Zaopatrzenie ortopedyczne
W przypadku zmian zwyrodnieniowych szyjnego odcinka kręgosłupa zaopatrzenie może mieć rolę wspomagającą. W odcinku szyjnym w stanie ostrym gdy trudno o złagodzenie objawów korzystny może być kołnierz ortopedyczny. Może on chwilowo odciążyć mięśnie co może chwilowo złagodzić objawy. Niestety kołnierz można nosić tylko przez krótki okres czasu (maksymalnie kilka godzin dziennie i tylko w momentach największych przeciążeń). Objawy może również łagodzić spanie z poduszką ortopedyczną.
W przypadku zmian zwyrodnieniowych w rejonie piersiowo-lędźwiowym korzystne może być stosowanie pasów stabilizujących oraz sznurówek. Tak jak w przypadku zaopatrzenia odcinka szyjnego tu również należy pamiętać by używać to zaopatrzenie w momentach największych przeciążeń i tylko przez kilka godzin dziennie. W przypadku stosowania jakichkolwiek pomocy ortopedycznych należy pamiętać, że powinny one być tylko uzupełnieniem procesu rehabilitacji, który trenuje nasz aktywny (właściwy) system stabilizacji.
Ciekawą pomocą są również wszelkiego rodzaju fotele ergonomiczne do pracy i domu. Dobrze dopasowany fotel może zmniejszyć przeciążenia na co dzień i wpłynąć na złagodzenie objawów bólowych.
Leczenie operacyjne
W przypadku choroby zwyrodnieniowej i deformacji poszczególnych kręgów rzadko dochodzi do operacji. Decyzję o operacji podejmuje się najczęściej w przypadku gdy zmiany zwyrodnieniowe i zaburzenia funkcji kręgosłupa wpływają na ucisk na nerw. Taka sytuacja może stale dawać objawy bólowe, zaburzać czucie powierzchowne jak i funkcję układu mięśniowego. Leczenie operacyjne polega wtedy na zastosowaniu odciążenia danego segmentu a następnie stabilizacji poprzez druty i śruby lub użycia protezy krążka międzykręgowego. Podczas operacji ważne jest w miarę możliwości utrzymanie fizjologicznych krzywizn kręgosłupa.
O konieczności przeprowadzenia zabiegu operacyjnego decyduje lekarz po ocenie objawów pacjenta, funkcji uszkodzonego odcinka kręgosłupa oraz ocenie diagnostyki obrazowej. Przebieg rehabilitacji po zabiegu będzie zawsze indywidualny ponieważ zależy od wielu czynników. Decyzje o doborze ćwiczeń, pionizacji i momencie powrotu do aktywności dnia codziennego powinni wspólnie podejmować lekarz wraz z fizjoterapeutą. Głównymi celami będzie poprawa stabilności oraz siły w obrębie całego kręgosłupa.
Rokowania
Leczenie zachowawcze zwyrodnienia kręgosłupa może pomóc w zmniejszeniu dolegliwości bólowych oraz złagodzeniu wtórnych skutków choroby. Nie ma jednak możliwości całkowitej odbudowy chrząstki stawowej i powrotu do funkcji stawów sprzed lat. Należy pamiętać, że w przypadku choroby zwyrodnieniowej rokowania są zależne od stopnia zniszczenia chrząstki. W początkowym etapie choroby wdrożenie procesu rehabilitacji oraz profilaktyki daje korzystne rokowania. W przypadku znacznych zmian degeneracyjnych oraz objawów neurologicznych często ciężko o dużą poprawę, konieczny może być zabieg operacyjny.
Zachęcam do komentowania i zadawania pytań pod artykułem!
Przemek

Jestem fizjoterapeutą i propagatorem zdrowego stylu życia. Moim celem nr 1 jest powrót pacjentów do sprawności. Pisząc i nagrywając dla Was materiały staram się wskazać właściwą drogę do zdrowia i pokazać ile zależy od Ciebie!





Najnowsze komentarze